чем опасен внутримышечный укол
Осложнения после инъекций (уколов)
Постинъекционные гнойные осложнения составляют 8-11% всех больных гнойных хирургических отделений. Они существенно отяжеляют течение основного заболевания, значительно продлевают сроки лечения. Постинъекционные гнойные осложнения более чем в 4 раза чаще встречаются у женщин. К их развитию обычно приводит несоблюдение правил введения препаратов, особенно у больных, имеющих высокий риск развития гнойных осложнений.
Нозологические формы осложнения, возникшего после инъекции, определяют клиническое течение хирургического заболевания.
В клинической практике гнойной хирургии наиболее часто встречаются постинъекционный абсцесс, флегмона, некроз кожи и анаэробная инфекция.
В подавляющем большинстве случаев выше указанные гнойные постинъекционные осложнения возникают в ягодичной области, реже в области верхней конечности. Через некоторое время на месте укола появляется плотное болезненное уплотнение – инфильтрат, который в дальнейшем абсцедировать. При этом отмечаются симптомы интоксикации: повышение температуры тела, общая слабость, разбитость, нарушение аппетита и др.
В последние десятилетия достигнут значительный успех в лечении гнойных постинъекционных осложнений, обусловленный внедрением в практику тактики активного хирургического лечения, включающего радикальную хирургическую обработку гнойного очага с использованием дополнительных методов обработки раны и современных перевязочных средств, раннее закрытие раны с помощью наложения швов или кожной пластики, адекватную антибактериальную и общую интенсивную терапию.
Администрация Московского района г.Минска
Тел. (+375 17) 260-63-96,
факс +375 17 368-14-07
Осложнения, возникающие при неправильном выполнении инъекций, их профилактика
Показания, противопоказания для внутривенного струйного введения лекарственных средств.
1) заболевания, при которых необходимо обеспечить быстрый терапевтический эффект;
2) введение лекарственных веществ, которые при подкожных, внутримышечных введениях вызывают раздражение или омертвение тканей.
Осложнения, возникающие при внутривенном струйном введении лекарственных средств и меры по их профилактике.
1) образование гематомы (кровоизлияние под кожу) при неумелой пункции вены;
2) тромбофлебит, флебит (воспаление вены с образованием тромба или без него) при нарушении правил асептики;
3) сепсис (общее инфекционное заболевание) при грубейших нарушениях правил асептики;
4) воздушная эмболия при нарушении техники введения лекарственного вещества;
5) анафилактический шок при аллергической реакции на данное лекарственное вещество.
6) заражение вирусным гепатитом, ВИЧ-инфекцией, вследствие несоблюдения правил асептики и антисептики.
Гематома (кровоизлияние под кожу) также может возникнуть во время неудачно проведенной венепункции. Под кожей при этом появляется багровое пятно, так как игла проколола обе стенки вены. Следует прекратить инъекцию и прижать место пункции на несколько минут ватой, смоченной спиртом. Назначенную больному внутривенную инъекцию в этом случае делают в другую вену, а на область гематомы следует сразу положить холод, на вторые сутки — местный согревающий (полуспиртовой) компресс.
Тромбофлебит— воспаление вены с образованием в ней тромба — наблюдается при частых венепункциях одной и той же вены или при использовании недостаточно острых игл. Признаками тромбофлебита являются боль, гиперемия кожи и образование инфильтрата по ходу вены. Температура тела может быть субфебрильной.
Лечение этого осложнения производится только по назначению врача.
Профилактика заключается в чередовании различных вен для инъекций и применении достаточно острых игл.
Сепсис(общее инфекционное заболевание) может возникнуть при грубейших нарушениях правил асептики во время инъекций или вливаний, а также при использовании нестерильных растворов.
Воздушная эмболияпри внутривенных инъекциях и вливаниях является таким же тяжелым осложнением, как масляная. Признаки воздушной эмболии те же, что и масляной, но появляются они очень быстро (в течение минуты), так как локтевая вена крупная и анатомически расположена близко от легочных сосудов.
Профилактика воздушной эмболии также проста: перед внутривенной инъекцией следует полностью вытеснить воздух из шприца или системы для капельного вливания. При заполнении системы для капельного вливания необходимо внимательно осмотреть прозрачные трубки системы одноразового использования и проследить за током жидкости через контрольное стекло многоразовой системы. Следует убедиться, что воздуха в системе нет, и только тогда начинать вливание. Иглу для инъекции подсоединяют к системе только при открытом зажиме.
Аллергические реакциина введение того или иного лекарственного препарата путем инъекции могут протекать в виде крапивницы, острого насморка, острого конъюнктивита, отека Квинке, анафилактического шока.
При крапивнице быстро появляются на коже эритематозные высыпания, варьирующие по форме, величине, расположению. Часто они сопровождаются зудом, могут сохраняться от нескольких часов до суток, а затем исчезают, не оставляя никаких следов.
Самая грозная форма аллергической реакции — анафилактический шок. Это острая генерализованная немедленная аллергическая реакция, в результате которой выделяются медиаторы, вызывающие угрожающие для жизни нарушения деятельности жизненно важных органов и систем. Симптомы шока многообразны: внезапная слабость, падение артериального давления, ярко выраженный кожный зуд, чувство жара во всем теле, одышка, сухой кашель, чувство сдавления грудной клетки, ринорея, головокружение, снижение зрения, потеря слуха, озноб, боль в сердце, боль в животе, тошнота, рвота, позывы к мочеиспусканию и дефекации, потеря сознания. Симптомы могут появляться в различных сочетаниях. Чем быстрее развивается шок, тем хуже прогноз для пострадавшего.
О развитии у больного аллергической реакции на введение лекарственного средства следует немедленно сообщить врачу и приступить к оказанию экстренной помощи. Чтобы не терять время на поиски нужных для оказания неотложной помощи лекарственных средств <фактор времени в данном случае может оказаться решающим!), в процедурном кабинете, а также у участковой медицинской сестры, выполняющей инъекции на дому, всегда должен быть в наличии противошоковый набор.
К отдаленным осложнениям, которые возникают через 2— 4 месяца после инъекции при несоблюдении правил асептики, можно отнести вирусный гепатит В (сывороточный гепатит) — инфекционное заболевание, инкубационный период которого длится 2—6 месяцев, а также ВИЧ-инфекцию, при которой инкубационный период очень длительный.
Профилактика осложнений:
С целью предупреждения гнойных осложнений необходимо исполнять инъекции стерильными шприцами и иглами, использовать антисептические и дезинфицирующие средства для обработки рук, мест предполагаемой инъекции, ампул (флаконов) лекарственных инъекционных форм, соблюдать правила асептики при разведении препарата, заборе его из ампулы (флакона) и введении в назначенную область, применять стерильные растворы для разведения препаратов, выдерживать сроки реализации растворов и режим их хранения после разведения.
Тщательная подготовка мест инъекции снижает вероятность инфицирования.
Использование стерильной фиксирующей повязки после выполнения внутривенной инъекции предотвращает попадание микроорганизмов под кожу.
Предупредить повреждение сосудов, плечевого седалищного нерва и надкостницы помогает знание их расположения в месте инъекции, соизмерение длины инъекционной иглы с толщиной подкожно-жирового слоя.
Избежать возникновения гематомы можно, если после введения иглы произвести контроль ее положения (при выполнении подкожных и внутримышечных инъекций убедиться в отсутствии крови в шприце; при выполнении внутривенной инъекции пунктируются только хорошо прощупываемые вены, что позволяет избежать прокола задней стенки сосуда).
Для предупреждения возникновения инфильтратов необходимо изучить инструкцию по применению препарата (подкожное применение препарата, предназначенного для внутримышечного введения, может привести к развитию инфильтрата; причиной инфильтратов также могут быть частые инъекции в одно и то же место.)
Во избежание поломки иглы при введении в ткань следует оставлять снаружи не менее 1/3 ее длины, обеспечить фиксацию иглы и места инъекции.
Воздушная эмболия предупреждается отсутствием воздуха в шприце или системе в процессе выполнения инъекции.
а) поверхностные вены локтевого сгиба,
б) поверхностные вены предплечья,
в) поверхностные вены кисти,
г) поверхностные вены области голеностопного сустава.
Наиболее часто для венепункции используют поверхностные вены верхних конечностей, особенно вены передней локтевой области, так как они многочисленны, легкодоступны и их пункция вызывает минимальный дискомфорт для пациента. К ним относятся: промежуточная вена локтя; латеральная подкожная вена руки (головная вена); медиальная подкожная вена руки. Чаще других используется промежуточная вена локтя, так как она, располагается близко к поверхности кожи и легко пальпируется. Пястные вены в большинстве случаев хорошо визуализируются и легко пальпируются, однако их пункция противопоказана при сниженном тургоре кожи и истощенной подкожной клетчатке. Чаще всего используют вены локтевой ямки, поскольку они имеют большой диаметр, лежат поверхностно и сравнительно мало смещаются, а также поверхностные вены кисти, предплечья, реже вены нижних конечностей. Теоретически, внутривенная инъекция может быть произведена в любую из вен человеческого организма.
В зависимости от того, насколько чётко вена просматривается под кожей и пальпируется (прощупывается), выделяют три типа вен:
– Хорошо контурированная вена. Вена хорошо просматривается, чётко выступает над кожей, объёмна. Хорошо видны боковые и передняя стенки. При пальпации прощупывается почти вся окружность вены, за исключением внутренней стенки.
– Слабо контурированная вена. Очень хорошо просматривается и пальпируется только передняя стенка сосуда, вена не выступает над кожей.
– Не контурированная вена. Вена не просматривается, и очень плохо пальпируется, или вена вообще не просматривается и не пальпируется.
По степени фиксации вены в подкожной клетчатке выделяют следующие варианты:
– Фиксированная вена — вена смещается по плоскости незначительно, переместить её на расстояние ширины сосуда практически невозможно.
– Скользящая вена — вена легко смещается в подкожной клетчатке по плоскости, её можно сместить на расстояние больше её диаметра. При этом нижняя стенка такой вены, как правило, не фиксируется.
По выраженности стенки можно выделить следующие типы:
– Толстостенная вена — вена толстая, плотная.
– Тонкостенная вена — вена с тонкой, легко ранимой стенкой.
Следует избегать венепункции при наличии: признаков фиброза вен; гематомы/отека; местного очага инфекции/воспаления.
Не пунктируют вену в месте сосудистого доступа; месте шунта или сосудистого трансплантата.
Техника правильного выполнения внутримышечных инъекций
Внутримышечная инъекция – это простой и популярный метод введения медикаментов в организм человека. Однако при неаккуратном проведении этой процедуры могут возникнуть осложнения, избежать которых можно, если владеть правильной техникой ее выполнения.
Знание алгоритма процедуры внутримышечных инъекций нужно не только врачам. В жизни каждого человека может произойти ситуация, когда необходимо проколоть курс уколов самостоятельно. Прежде, чем отрабатывать внутримышечные инъекции на практике, нужно тщательно изучить теорию, касающуюся этой манипуляции. Соблюдение всех норм позволит избежать осложнений.
Места для инъекций
Наилучшие места для внутримышечных уколов – это верхняя часть ягодицы, широкая мышца бедра и дельтовидная мышца плеча. При выполнении инъекции в ягодицу ее нужно зрительно разделить на 4 квадранта. Укол делается в верхний наружный квадрант – это самый безопасный участок без крупных нервов и сосудов. В случае бедра так же на 4 квадранта делят его переднюю поверхность. Колют во внешний наружный квадрант.
Правильное место для укола в плечо можно найти так: мысленно разделить руку от локтевого до плечевого сустава на 3 одинаковых участка. Центр средней области будет наиболее подходящим местом. Однако сделать укол в плечо без чьей-либо помощи сложнее, чем в бедро или ягодицу.
Этапы проведения уколов
Процедура внутримышечных инъекций делится на следующие этапы:
Возможные осложнения
Некорректное выполнение внутримышечного укола может спровоцировать появление различных осложнений: от незначительных до болезненных. Поэтому лучше ознакомиться с возможными из них еще до того, как они появятся:
Если от постинъекционного осложнения не удается избавиться самостоятельно, обязательно покажитесь медицинскому работнику.
Желаем, чтобы необходимые уколы проходили для вас всегда легко и безболезненно.
Чем лечить шишки от уколов на ягодицах
По-научному «шишки» от уколов называют постинъекционными инфильтратами ягодиц. «Они представляют собой уплотнения, которые возникают спустя некоторое время после внутримышечной инъекции, — рассказывает заведующая отделением амбулаторной хирургии одной из медицинских клиник Москвы. — Они являются патологической ответной реакцией организма на введение лекарства, вне зависимости от его типа».
«Шишки» на ягодицах после укола бывают нескольких видов. «Первый вариант — это инфильтрат, то есть местная реакция, которая характеризуется ответом тканей в месте инъекции — отеком, — объясняет врач-хирург, аспирант ФУВ кафедры хирургии, отделения хирургической эндокринологии ГБУЗ МО МОНИКИ им. М. Ф. Владимирского. — Второй вариант — гематома. Она появляется от кровоизлияния поврежденного сосуда после инъекции, к сожалению, заранее спрогнозировать это невозможно».
Третий вариант (и самый опасный) — это абсцесс. «Абсцессы — очень болезненные образования с гнойным содержимым и яркой клинической картиной, лечат их только хирургическим путем», — добавляет доктор.
По сути, «шишки» — это местная реакция организма на прокол и введение лекарства внутримышечно. Если их не лечить, инфильтраты могут стать абсцессами, что представляет серьезную угрозу для здоровья. «В большинстве случаев у относительно здоровых людей они проходят в течении недели, но бывают и исключения», — замечает врач.
Почему возникают шишки от уколов на ягодицах?
К образованию припухлостей после инъекций может привести несколько факторов.
Чтобы шишки от уколов не появлялись, эксперты советуют делать инъекции, соблюдая определенные правила. «Важно использовать иглы подходящей длины и диаметра, выбор зависит от возраста пациента, места введения, объема жидкости, количества мышечной и жировой ткани и вязкости раствора, — говорит Булат Юнусов. — Нужно строго соблюдать правила асептики и антисептики. Выполнять инъекции предпочтительно лежа на кушетке или кровати».
Как лечить шишки на ягодицах
В независимости от того, по какой причине у вас возникли болезненные уплотнения после уколов, лечить их все равно нужно. «Заниматься самолечением, особенно при „свежих“ инфильтратах, точно не стоит, так как любой инфильтрат может как рассосаться, так и нагноиться. Сразу объясню, что такое „свежий“ инфильтрат. Это уплотнение, которое вы обнаружили сразу после инъекции или он не старше 14 дней. Если инфильтрату 1-2 месяца и более, то вероятность его нагноения достаточно мала, но и вероятность его полного рассасывания также стремится к нулю», — замечает специалист.
Если дело не дошло до абсцесса, то можно обойтись довольно простыми средствами — использованием гелей, мазей и компрессов. «Какое конкретно лекарственное средство необходимо вам, кратность и длительность его применения, определяет врач на очном приеме после осмотра и проведения необходимых методов обследования (УЗИ мягких тканей)», — говорит доктор.
В домашних условиях гематомы и инфильтраты можно лечить безопасными средствами. «Допустимо умеренное массирование места инъекции, выполнение приседаний и применение холодных компрессов на место отека в первые 1-2 дня после его появления», — напоминает Булат Юнусов.
«Шишки после уколов можно лечить йодной сеточкой, но лучше пойти на прием к врачу-хирургу, чтобы он назначил физиотерапию», — рекомендует врач-терапевт.
Физиотерапию назначают как дополнение к основному лечению, что позволяет сократить его сроки. Среди наиболее эффективных методов отмечают:
Шишки после уколов на ягодицах: когда бить тревогу
Если инъекция сделана правильно и у вас нет аллергии на препарат, скорее всего, отека на ягодицах не будет. «Человек может испытывать легкий дискомфорт после укола, который проходит в течение нескольких минут — после интенсивной ходьбы, приседаний», — предупреждает Булат Юнусов.
Но, если после инъекций у вас возникли некоторые из следующих симптомов, следует обратиться к врачу:
Не откладывайте визит к врачу, поскольку это может иметь серьезные последствия для здоровья.
Укол или инъекция: какие виды бывают и можно ли делать самому?
Укол, или правильнее сказать, инъекция — это метод введения в организм человека лекарственных средств. Проводятся инъекции с помощью шприца и полой иглы или посредством безигольного инъектора путем впрыскивания раствора под высоким давлением.
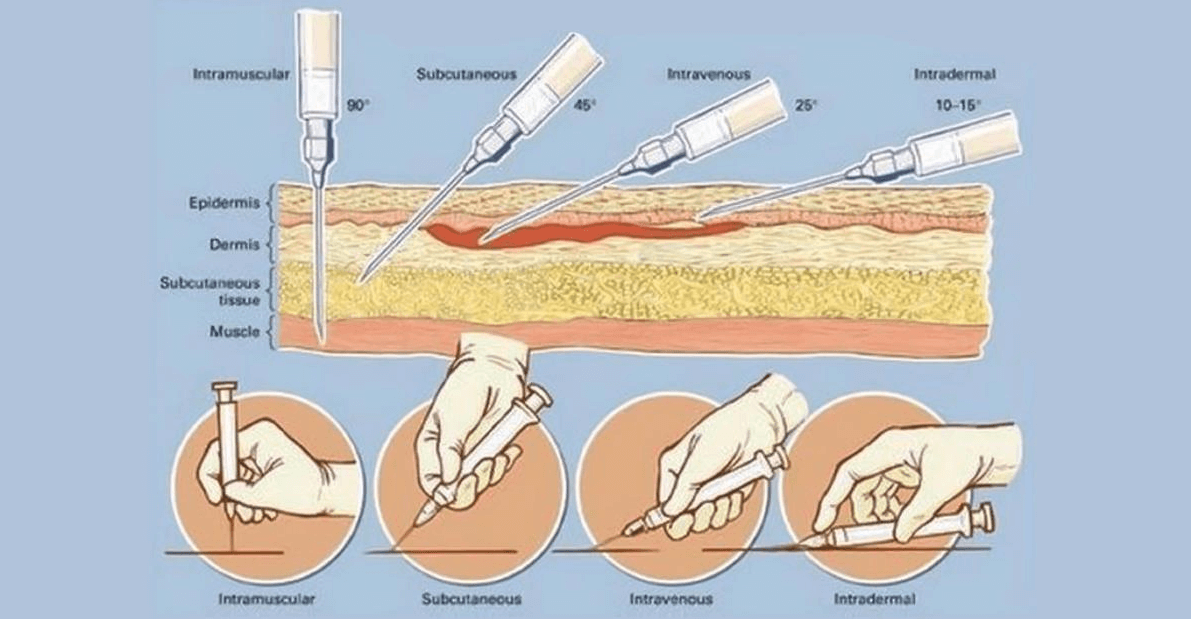
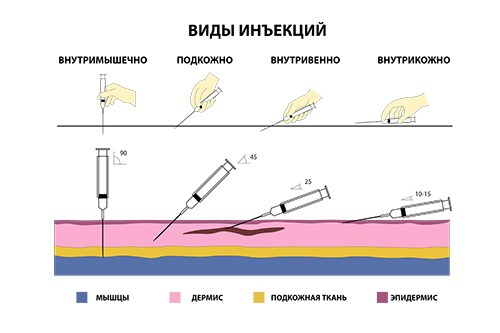
Виды уколов
В медицине выделяется несколько видов уколов. Их классификация основана на том, в какую часть тела вводится раствор. Есть очень специфичные формы инъекций, например, парабульбарная (в область под глазным яблоком). Но ниже пойдет речь о самый часто применяемых разновидностях.
Внутривенные
При внутривенных уколах медикамент вводится сразу в кровяной сосуд. Самое важное здесь — соблюдение санитарных правил. В теории, для этого типа инъекций может использоваться любая вена человека. Но чаще такие уколы ставят в вены локтевой ямки, кисти, предплечья или нижних конечностей.
Главное, чтобы она была хорошо контурированной и с достаточной шириной стенок. Внутривенный укол лучше доверить профессионалу, т. к. в технике введения много нюансов, а неверное выполнение манипуляции чревато серьезными осложнениями.
Внутримышечные
Этот тип уколов встречается чаще всего. Внутри мышцы создается подобие транспортного депо для медикамента, откуда лекарство постепенно распространяется по организму, всасываясь в кровь. Это помогает поддерживать стабильную концентрацию препарата на протяжении нескольких часов и обеспечить тем самым длительный терапевтический эффект.
Для внутримышечных инъекций подходят крупные мышцы, где нет близко расположенных крупных сосудов. Обычно для этого служат ягодичная, дельтовидная мышца или передняя поверхность бедра.
Подкожные
Данный вид уколов еще называют парентальным, что дословно переводится как «минуя кишечник». Это альтернатива приема медикамента перорально, путем проглатывания. Лекарственное средство быстро всасывается из подкожной клетчатки без вреда тканям и изменения осмотического напряжения крови.
Подкожный укол применяется в случае потребности быстрого действия препарата (например, инсулин при диабете), когда пациент без сознания и не может проглотить таблетку, а также при иных препятствиях к глотанию — непроходимость пищевода или желудка, сильная рвота и т. п.
Для такой инъекции должно легко захватываться в складку и не угрожать безопасности сосудов и нервных стволов. Подкожный укол ставится в плечо, но это может быть область над лопаткой, нижняя часть подмышечной области и т. п.
Внутрикожные
При внутрикожном уколе тонкую иглу под острым углом вводят под роговой слой кожи на небольшую глубину. Если ввод проделан верно, при нажатии на шприц под кожей образуется светлый сферический бугорок до 4 мм в диаметре.
Этот тип инъекции еще называют интракутанным. Он применяется при местной анестезии, определении наличия специфического иммунного ответа организма (например, туберкулиновая проба Манту, пробы на аллергены), тестировании антитоксического иммунитета (например, реакцию Шика на дифтерию) и некоторых других медицинских манипуляциях. Чаще всего местом такой инъекции служит наружная поверхность плеча или передняя поверхность предплечья.
Внутрикостные
Внутрикостное пространство — неотъемлемая часть сосудистой системы. Внутрикостно (интрастернально) могут вводиться все те же препараты, что и внутривенно, скорость лечебного эффекта при этом одинаковая.
Впервые этот метод инъекций был исследован еще в 19 в., широко применялся во время Второй мировой войны, а с 80-х гг. прошлого века входит в рекомендации по педиатрической реанимации. Но по-настоящему широко способ стал применяться лишь в начале 21 в. с изобретением специального аппарата-пистолета для внутрикостной инфузии. Дело в том, что не всегда у медика есть возможность ввести лекарство внутривенно (например, при обширных ожогах, у маленьких детей, если пациент в состоянии шока или клинической смерти). Поэтому внутрикостный тип укола часто незаменим при реанимации больного.
Интрастернально лекарство обычно вводят в большеберцовую, плечевую или лучевую кость. Конечно, такая манипуляция проводится только профессионалом, т. к. при неверном выполнении возможно сквозное пробивание кости, перелом, повреждение хряща и другие осложнения.
Внутриартериальные
Как следует из названия, данный вид инъекции предполагает введение лекарства непосредственно в артерию, обычно лучевую или большеберцовую. Внутриартериальный укол нужен, если лекарство быстро распадается в организме или нужно создать высокую концентрацию лекарство в конкретном органе.
Также этот тип инъекций применяется для введения рентгеновских препаратов для более точного исследования патологий (опухоли, тромба, аневризмы и т. п.).
Какие виды уколов можно делать самому?
Часто пациенты не хотят из-за необходимости пару раз в день ставить уколы ложиться в стационар или ездить в медицинское учреждение на процедуры. Или на приеме у педиатра мама может задуматься, можно ли самой делать уколы ребенку, чтобы не приводить его каждый раз в больницу. Умение поставить инъекцию — полезный навык в экстренных ситуациях, когда нет возможности быстро доставить пациента в больницу. В этом случае с просьбой сделать укол можно обратиться к кому-то из членов семьи, а в совсем отчаянных ситуациях — сделать инъекцию самому себе.
Совершенно ясно, что не все виды уколов можно сделать самостоятельно. Внутрикостные и внутриартериальные инфузии абсолютно исключены без участия врача. У внутрикожных инъекций довольно специфичный круг применения.
Без участия медработника допускается проведение следующих типов инъекций:
Есть ряд общих правил перед проведением самостоятельной процедуры — чистые руки, рабочая поверхность, подготовка всего необходимого заранее. Очень неприятно, когда вы уже вскрыли пакет со шприцем и вдруг поняли, что отсутствует пилка для открывания ампул или ватные шарики.
Выше были описаны части тела, куда можно делать внутримышечный укол, но проще всего — в ягодичную мышцу. Ее перед уколом нужно слегка размять и растянуть, протереть спиртом. Иглу нужно вводить не до конца резким движением под углом ближе к 90 градусам, а поршень шприца опускать как можно медленнее.
Правильный укол подкожно ставится плавно, под углом 45 градусов. Он делается в жировую прослойку. Для инъекции нужно продезинфицировать мягкую ткань и сжать в своеобразную складку. Нужно помнить, что подкожный укол в живот нельзя делать вблизи пупка.
Перед внутривенным уколом необходимо обернуть жгут на 5-10 см выше места инъекции и попросить пациента несколько раз сжать и разжать кулак. Через 30-60 секунд контур вены должен хорошо прощупываться. Если этого не происходит, можно приложить к руке теплую ткань.
Перед процедурой лучше дать пациенту выпить жидкости (при обезвоживании вены очень плохо прощупываются). Если вена видна хорошо и пальпируется, нужно протереть место укола спиртом, ввести иглу под углом 45 градусов по направлению к кровотоку и медленно нажать на поршень шприца. После введения препарата стоит снять жгут. Если вену плохо видно, лучше отказаться от самостоятельного проведения процедуры и обратиться к профессионалу, тем более, что сейчас многие учреждения предлагают эту услугу, а узнать, сколько стоит внутривенный укол на дому, очень просто (к тому же наша команда предлагает выездные услуги).
Возможные осложнения при проведении процедуры
Прежде чем решиться ставить себе укол самостоятельно, стоит оценить риски.
При внутримышечной и подкожной инъекции игла может попасть в сосуд, что приводит к его закупорке — эмболии. Если укол делает непрофессионал, через пару дней после инъекции появляются инфильтраты — болезненные уплотнения, которые возникают из-за несоблюдения санитарных правил или многократного введения препарата в одно и то же место. Более серьезное последствие — абсцесс, который требует вмешательства хирурга и серьезного лечения с антибиотиками.
Уколы внутривенно на дому с нарушением техники чреваты травмой сосуда. На месте ввода быстро появляется гематома, лекарственный препарат частично попадает под кожу, вызывая ожог тканей. Если пункция вены произойдет в месте образования тромба, возможен его отрыв. Особенно опасно при данном виде инъекции занесение инфекции при несоблюдении правил асептики. Возможно, лучше уточнить, сколько стоит внутривенный укол с выездом специалиста, взвесить риски и принять решение.
Общим осложнением при всех типах инъекций являются аллергические реакции на препарат, которые могут быть довольно сильными, вплоть до анафилактического шока.
Как избежать негативных последствий или меры предосторожности
Безусловно, при любых инвазивных процедурах очень важно соблюдать правила гигиены и асептики:
Перед тем как набрать лекарство, нужно встряхнуть ампулу и внимательно следить, чтобы воздух не попал в шприц. Можно потренироваться заранее набирать жидкость в него и удалять лишний воздух. Все необходимое для процедуры нужно приготовить заранее.